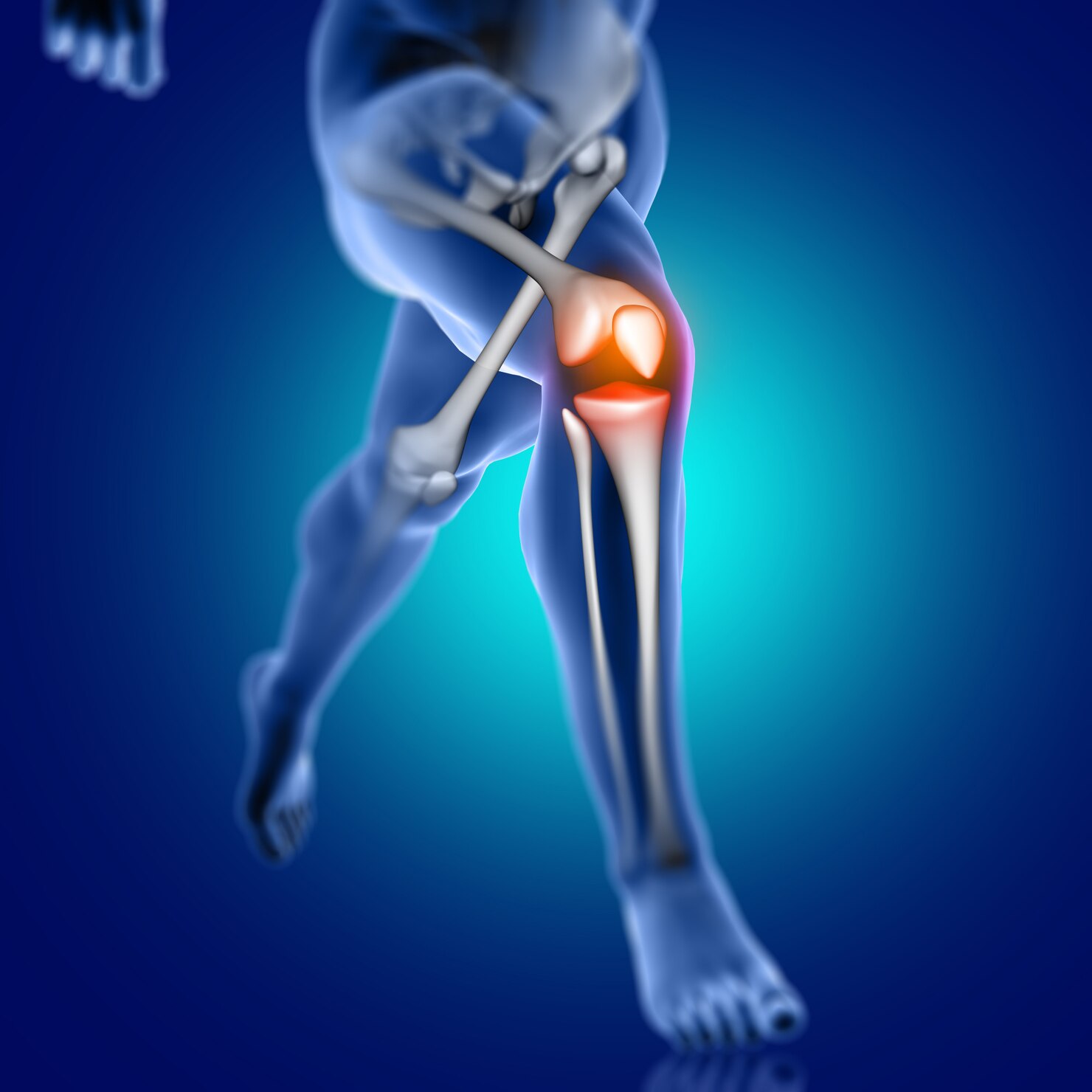
Gonartroza reprezintă o deteriorare lentă și progresivă a cartilajului articular la nivelul genunchiului. Conform cercetărilor, afecțiunea afectează în mod predominant femeile, iar la persoanele cu vârsta cuprinsă între 65 și 74 de ani, radiografiile genunchiului au evidențiat leziuni osteoartritice în 35% dintre femei și 21% dintre bărbați.
Principalele simptome ale gonartrozei includ durerea articulației în timpul mersului, deformarea acesteia și pierderea mobilității genunchiului. În stadiile incipiente, durerea are un caracter mecanic, accentuându-se în mișcare și ameliorându-se în repaus. Pe măsură ce boala progresează, durerea devine persistentă, inclusiv pe timpul nopții. Pacienții observă modificări ale formei genunchilor, care inițial erau drepti și ulterior devin curbați în cazurile avansate. Inițial, activitățile zilnice pot fi încă posibile, deoarece durerea nu este foarte intensă și răspunde la antiinflamatoare. Cu toate acestea, pe măsură ce boala avansează, activitățile devin din ce în ce mai dificile, obligând pacienții să renunțe sau să le efectueze cu sacrificiul unor dureri accentuate. Deși gonartroza nu poate fi vindecată, există numeroase metode pentru a gestiona durerea și a încetini progresia bolii.
Cauzele și factori de risc ai gonartrozei
Factori de risc pentru gonartroză includ supraponderalitatea și vârsta înaintată. De obicei, boala afectează ambii genunchi, iar deteriorarea poate fi adesea ireversibilă. Cu toate acestea, intervenția medicului ortoped poate încetini și, în anumite condiții, chiar opri procesul de degradare. Practica sporturilor de performanță reprezintă un alt factor de risc bine cunoscut. Sporturile de contact, în special fotbalul și rugby-ul, expun genunchii la riscul de leziuni severe. De asemenea, îndepărtarea parțială sau totală a meniscului și deformarea genunchiului sunt factori de risc suplimentari pentru dezvoltarea osteoartritei. Există și alte cauze care pot contribui la apariția gonartrozei, printre care se numără:
-
- Tulburări metabolice, în special dezechilibrele hormonale.
- Leziuni la genunchi, cum ar fi fracturile, oasele crăpate, ligamentele sfâșiate sau problemele cu meniscul.
- Boli inflamatorii, precum reumatismul sau artrita.
- Frecvența și suprasolicitarea fizică prelungită, mai ales în cazul sportivilor, cum ar fi gimnaștii sau jucătorii de fotbal.
- Tulburări endocrine.
- Anomalii genetice ale structurii țesuturilor.
- Factori legați de înaintarea în vârstă.
Simptome
În timpul mersului, pacientul poate manifesta rotație externă a membrului inferior, înclinație și flexie a trunchiului spre față și lateral. Acestea sunt semne ale unor modificări degenerative la nivelul genunchiului. Lungimea pasului se poate reduce, iar folosirea membrelor inferioare afectate devine limitată. În stadiul incipient al evoluției acestor modificări, pacientul poate să nu resimtă simptome și să nu prezinte disfuncții evidente. Totuși, pe parcurs, pot apărea simptome ușoare, adesea neobservate, cum ar fi:
-
- Dificultate în efectuarea flexiei și extensiei complete a genunchiului.
- Umflarea ușoară cauzată de acumularea de lichid sinovial și îngroșarea membranelor sinoviale.
- Roșeață și creșterea temperaturii în zona articulației genunchiului, în special după exerciții sau eforturi.
- Comprimare sensibilă – sunete caracteristice de trosnit și scârțâit în timpul mișcării, rezultate din frecarea suprafețelor articulare.
- Atrofie a mușchiului cvadriceps femoris, în special a capului medial.
- Rigiditate dimineața.
În faza incipientă, procesul degenerativ afectează doar cartilajul articular, conducând la uzură prematură. Cu toate acestea, distrugerea continuă a cartilajului duce la creșterea anormală a țesutului osos în jurul articulației genunchiului, provocând deformări articulare. Odată cu progresarea modificărilor degenerative, cartilajul articular își pierde elasticitatea, devenind mai vulnerabil la șocuri și leziuni. Membrana sinovială devine inflamată și vascularizată, în timp ce capsula articulară suferă hipertrofie, îngroșare și formarea de țesut cicatricial.
Când procesul degenerativ ajunge la stadiul avansat, durerea devine un simptom predominant. De fapt, apariția durerii reprezintă principala motivare pentru care pacientul caută ajutor medical. Durerea crește, în special în timpul activităților precum mersul, statul îndelungat în picioare, aplecatul, ridicarea de pe scaun, coborârea scărilor și transportul de obiecte grele. Durerea este localizată predominant în partea anterioară sau mediană a articulației genunchiului și poate determina evitarea mișcării membrului afectat. Aceasta conduce la limitarea activității fizice și profesionale, restricționând mobilitatea pacientului.
Stadiile gonartrozei
În stadiile inițiale ale dezvoltării modificărilor degenerative, pacientul nu prezintă simptome și nu raportează disfuncții ale articulației. Cu timpul, pot apărea simptome ușoare, uneori trecute neobservate, precum: dificultăți în realizarea flexiei și extensiei genunchiului, înroșirea și creșterea temperaturii în zona articulației genunchiului, în special după exerciții fizice sau efort, cracmente (pocnete, trosnituri) articulare în timpul mișcării, atrofia mușchiului femural cvadriceps și rigiditate matinală.
Când procesul degenerativ atinge stadiul avansat, apare durerea – reapariția durerii este cel mai frecvent motiv pentru programările la medic. Durerea crește, în special în timpul mersului, statului în picioare timp îndelungat, aplecării în față, ridicării de pe scaun, coborârii treptelor și transportului de obiecte grele.
Pe măsură ce se dezvoltă modificările degenerative, cartilajul articular nu mai poate îndeplini funcțiile și, ca urmare a pierderii elasticității, devine mai susceptibil la șocuri și deteriorare. Membrana sinovială suferă inflamație și vascularizare crescută, în timp ce capsula articulației suferă de hipertrofie, îngroșare și cicatrizare.
Tipuri de gonartroză
Clinic, inițial, pot fi distinse trei tipuri diferite de gonartroză, în funcție de poziționarea modificărilor la nivelul cartilajului articular. Formele inițiale sunt numite unicompartimentale; ulterior, boala progresează și cuprinde celelalte compartimente, devenind bicompartimentală, iar în stadiul final, globală.
Forma Internă. Se observă cea mai mare îngustare a spațiului articular între condilul median femural și platoul medial tibial. Apare frecvent la persoanele supraponderale sau care au genunchii deformați în varus (adică genunchii de călăreț sau fotbalist).
Forma femuropatelară. În această formă, îngustarea spațiului articular apare între patelă (rotulă) și femur.
Forma laterală. Cea mai mare îngustare a spațiului articular este observată între condilul lateral al femurului și platoul tibial lateral. Acest tip apare frecvent împreună cu o altă afecțiune – genunchii în valgus (adică picioarele deformate în X).
Cum se stabilește diagnosticul gonartrozei
Modificările degenerative ale articulației genunchiului sunt, în mod normal, diagnosticate pe baza imaginilor radiologice. Prezența osteofitelor, adică creșterea osului pe marginea osului articular al femurului și tibiei, reprezintă criteriul principal de diagnostic al gonartrozei. Osteofitele irită țesuturile adiacente, provocând inflamații.
Prin imagini radiologice ale articulației genunchiului afectat de procesul degenerativ, se pot observa stenoza suprafețelor articulare, precum și prezența corpurilor libere intraarticulare și deformarea axei articulare. Diagnosticul primar se face prin inspectarea, palparea articulației, schimbarea direcției oaselor și mobilitatea articulațiilor plumerice.
Ai o problemă de mobilitate și vrei să te ajutăm? La Vestmed, îți stăm la dispoziție pentru orice problemă articulară sau musculo-scheletală, de la consultația inițială și investigații complexe în cadrul clinicii, până la tratament și recuperare medicală completă în afecțiuni de coloană, traumatice sau post-chirurgicale.
Tratamentul gonartrozei
Tratamentul gonartrozei este extrem de complex și variat. Acesta depinde de stadiile bolii, vârsta pacientului, factorii favorizanți care au dus la apariția acesteia, precum și de expertiza chirurgicală și gradul de dotare al serviciului respectiv. Nu în ultimul rând, este importantă precocitatea diagnosticului și capacitatea de a exclude factorii declanșanți.
Deteriorarea inițială, incipientă, a cartilajului este reversibilă, ceea ce înseamnă că osteoartrita ar putea fi vindecată. De regulă, aici își au locul tehnicile care aparțin medicinei regenerative de refacere a cartilajului articular.
În cazul în care pacientul nu poate beneficia de aceste tehnici chirurgicale și alege un tratament conservator, acesta este axat în principal pe ameliorarea durerii și reducerea progresiei bolii.
Tratamentul conservator poate include un program de slăbire, modificarea stilului de viață, astfel încât să fie redusă presiunea pe genunchi, medicamente, exerciții de fizioterapie, precum și folosirea unor dispozitive ortopedice.
În formele moderat-avansate, pacienții pot beneficia de intervențiile chirurgicale de corectare a axului piciorului, asociate sau nu cu tehnici de reconstrucție a ligamentelor. Tehnicile chirurgicale de corecție a axului piciorului se numesc osteotomii. Acestea au progresat extrem de mult în ultimii ani datorită creșterii preciziei actului chirurgical. Astfel, s-a observat că o eroare mai mare de 2-3 grade duce la un rezultat nefavorabil, ceea ce a dus la introducerea computerelor în planul chirurgical și în timpul intervenției chirurgicale. Standardul modern pentru această intervenție se numește osteotomia personalizată de gamă sau femur, care este capabilă să realizeze corecții milimetrice în urma analizei tridimensionale computerizate a întregului membru pelvin.
În formele avansate, invalidante, când o mare parte a cartilajului articular este distrusă, singura soluție este intervenția chirurgicală de protezare articulară. În funcție de gradul de afectare, vorbim de proteze parțiale (unicompartimentale) și totale.
Chirurgia protezică a genunchiului a cunoscut o dezvoltare spectaculoasă în ultimii ani. Această dezvoltare permite, pe de o parte, înțelegerea mai bună a anatomiei fiecărui pacient și, pe de altă parte, o implantare precisă. Pentru a înțelege mai bine, trebuie spus că rezultatele genunchiului protezat depind în foarte mare măsură de acuratețea chirurgicală. Descoperirile tehnologice au permis folosirea pe scară largă a protezelor personalizate de genunchi. Prin analizarea computerizată a genunchiului și printarea 3D a ghidurilor care conțin informațiile de tăiere individuale, este posibil ca proteza clasică să fie implantată mai aproape de anatomia fiecărui pacient.
În final, ultimul avans tehnologic este robotizarea intervenției, care a dus la precizia datorată de orice chirurg.
Apelează la specialiștii Vestmed
În cadrul clinicii VESTMED din Reșița, oferim următoarele servicii de ortopedie și traumatologie:
-
- Consultație inițială: de la primele simptome, consultație cu recomandare de investigații sau cu diagnostic direct.
- Ecografie musculo-scheletală
- Consultație după investigații: în ortopedie, multe afecțiuni au nevoie de investigații imagistice (RMN, ecografie) pentru confirmarea diagnosticului.
- Consultație de control: după parcurgerea etapei de recuperare, după intervenție chirurgicală sau după efectuarea unor proceduri.
- Infiltrații articulare: cu soluții vascoelastice și tehnici moderne, cu beneficii extraordinare pentru mobilitatea articulară.
- Terapii specifice: tehnici inovatoare la nivel mondial, pentru refacerea țesutului cartilaginos sau osos.
Medici Ortopezi
Apelează la specialiștii Vestmed
Departamentul de Ortopedie și Traumatologie din cadrul clinicii Vestmed este format din medici experimentați, cu o expertiză vastă în efectuarea infiltraților intra și periarticulare. Programează un consult la unul dintre specialiștii Vestmed pentru a stabili cel mai bun plan de tratament în funcție de starea ta specifică.